Prise en charge et traitement du bloc AV (bloc auriculo-ventriculaire)
Prise en charge et traitement des blocs AV (blocs AV 1, 2 et 3)
L’évaluation des patients chez qui l’on suspecte un bloc auriculo-ventriculaire (AV) nécessite une démarche rigoureuse débutant par une anamnèse approfondie (axée sur les antécédents cardiovasculaires, la prise de médicaments chronotropes négatifs et les maladies systémiques) et un examen physique complet. Il est impératif d’analyser les troponines cardiaques s’il existe une probabilité d’ischémie myocardique comme cause sous-jacente (SCA), ainsi que de réaliser un ionogramme sanguin (kaliémie, calcémie, magnésémie) et un bilan thyroïdien (TSH). La recherche d’une borréliose (maladie de Lyme) doit être évoquée selon le contexte épidémiologique.
Un Holter ECG de 24 à 72 heures, voire un enregistreur d’événements implantable (ILR), peut être utile si le diagnostic est incertain ou si les symptômes sont paroxystiques. L’échocardiographie transthoracique est systématiquement réalisée afin d’évaluer la fonction ventriculaire gauche, rechercher des anomalies structurelles (calcifications valvulaires, cardiomyopathies) et guider le choix de la thérapie (par exemple, indication d’une resynchronisation en cas d’insuffisance cardiaque). La prise en charge des blocs AV vise à rétablir une conduction auriculo-ventriculaire adéquate et à prévenir la mort subite, soit par des moyens pharmacologiques (temporaires), soit au moyen de stimulateurs cardiaques. Les deux méthodes peuvent être utilisées en phase aiguë, tandis que la prise en charge à long terme repose essentiellement sur la stimulation cardiaque définitive.
Étiologies et causes réversibles
Avant d’envisager l’implantation d’un stimulateur cardiaque définitif, il est crucial d’identifier et de traiter les causes réversibles potentielles :
- Causes iatrogènes : Surdosage ou effet secondaire de bêtabloquants, inhibiteurs calciques non-dihydropyridines (vérapamil, diltiazem), digoxine, ou antiarythmiques de classe I et III.
- Causes ischémiques : Infarctus du myocarde inférieur (souvent nodal et transitoire) ou antérieur (souvent infranodal et de mauvais pronostic).
- Causes métaboliques : Hyperkaliémie sévère, acidose, hypothermie.
- Causes infectieuses : Endocardite infectieuse (abcès septal), myocardite (notamment à cellules géantes, sarcoïdose cardiaque), maladie de Lyme (cardite de Lyme).
- Causes vagales : Hypertonie vagale (sportifs de haut niveau, sommeil, syncopes réflexes).
Traitement du bloc AV en phase aiguë
Le traitement en phase aiguë vise à gérer la bradycardie symptomatique et à prévenir le collapsus hémodynamique. La bradycardie entraînant une hypotension, une altération de la conscience, une douleur thoracique ischémique ou une insuffisance cardiaque aiguë est un état critique. Le risque de choc cardiogénique et d’asystolie est élevé, en particulier dans les blocs de haut degré. Un stimulateur cardiaque transcutané est souvent nécessaire en urgence et représente le traitement de choix (recommandation de classe I selon les lignes directrices ESC et AHA/ACC) en attendant la stimulation transveineuse. Les interventions pharmacologiques sont des mesures temporaires (« pont ») qui ne doivent pas retarder la stimulation électrique.
En cas de collapsus circulatoire manifeste ou imminent, la stimulation transcutanée (Pacing externe) doit être mise en place immédiatement. Le risque d’asystolie est maximal en cas de bloc AV 2 de type 2 de Mobitz (infranodal) et de bloc AV 3 complet avec échappement ventriculaire lent et large. Les interventions pharmacologiques (tableau 4) doivent être considérées comme des traitements temporaires, souvent insuffisants dans les blocs infranodaux, qui peuvent être tentés le temps de la mise en place du stimulateur.
| Médicament | Effet | Dose, cinétique | Commentaire |
|---|---|---|---|
| Atropine | Antagoniste des récepteurs de l’acétylcholine (Vagolytique) | 1 mg IV toutes les 3-5 minutes, maximum 3 mg IV.
T½ 3 h. |
– Premier choix en cas de bradycardie sinusale ou bloc nodal. – Attention : peut être inefficace ou aggraver les blocs infranodaux (Mobitz II, BAV 3 à QRS larges). – Contre-indications relatives : iléus, glaucome, transplantation cardiaque (dénervation). |
| Isoprénaline / Isoprotérénol |
Agoniste β-adrénergique non sélectif (β-1, β-2) | Perfusion continue : 2 à 10 μg/min (titrer selon réponse). Bolus déconseillés sauf urgence extrême.
T½ 1 min |
– Puissant chronotrope et dromotrope positif. – Risque d’arythmies ventriculaires et d’augmentation de la consommation en O2 myocardique (prudence en cas de SCA). – Vasodilatation périphérique (peut baisser la PA). |
| Adrénaline (épinéphrine) | Agoniste α et β adrénergique | Perfusion de 2 à 10 μg/min (titrer selon les besoins).
T½ 5 min. |
– Efficace en cas d’hypotension sévère associée. – Effet inotrope et chronotrope positif + vasoconstriction. – Alternative de choix si l’isoprénaline n’est pas disponible ou en cas de choc. |
| Dopamine | Agoniste dopaminergique, α- et β-agoniste (dose-dépendant) | Perfusion de 5-20 μg/kg/min
T½ 2 min |
– Effet chronotrope prédominant aux doses intermédiaires (5-10 μg/kg/min). – Vasoconstricteur aux doses élevées. |
| Dobutamine | β-1 agoniste prédominant | Perfusion de 2-20 μg/kg/min.
T½ 2 min |
Principalement inotrope positif, effet chronotrope modéré. Utile en cas d’insuffisance cardiaque associée mais moins efficace pour la bradycardie pure. |
| Théophylline / Aminophylline | Antagoniste de l’adénosine. | 100-200 mg IV lent. | Envisagé en cas de bradycardie réfractaire à l’atropine lors d’infarctus inférieur ou transplantation cardiaque. |
| Glucagon | Contourne les récepteurs β. Augmente l’AMPc. | Bolus de 3 à 10 mg suivi d’une perfusion de 3 à 5 mg/h | Antidote spécifique des intoxications aux bêtabloquants et inhibiteurs calciques. |
| Calcium (Gluconate ou Chlorure) | Augmente l’inotropisme, stabilise la membrane. | 10-20 ml de gluconate de calcium 10% IV. | Antidote adjuvant pour les inhibiteurs calciques et traitement de l’hyperkaliémie. |
| Anticorps anti-digoxine | Liaison spécifique à la digoxine. | Calculé selon la charge corporelle ou empirique en urgence. | Indiqué en cas d’arythmies ventriculaires ou bradycardie sévère sur intoxication digitalique. |
Atropine
Preuves : Recommandation de classe IIa
- L’atropine est le traitement pharmacologique de première ligne.
- Posologie : 1 mg IV en bolus (mise à jour recommandations 2021), répétable toutes les 3-5 minutes, jusqu’à un maximum de 3 mg.
- Mise en garde : L’atropine améliore la conduction au niveau du nœud AV mais n’a peu ou pas d’effet sur le système His-Purkinje. En cas de bloc AV de haut degré infranodal (QRS larges), l’atropine peut paradoxalement aggraver le bloc ou ralentir la fréquence ventriculaire en augmentant la fréquence sinusale sans améliorer la conduction distale.
- Elle est inefficace chez les patients transplantés cardiaques (cœur dénervé).
Isoprénaline (isoprotérénol)
Données probantes : Recommandation de classe IIa
- Traitement de seconde intention ou de première intention en cas de bloc infranodal présumé, en attente du stimulateur.
- Mécanisme : Stimulation bêta-adrénergique pure augmentant l’automaticité des foyers d’échappement ventriculaires et la vitesse de conduction.
- Contre-indication relative : Ischémie myocardique aiguë (augmente la demande en oxygène et peut étendre la zone d’infarctus ou déclencher une FV/TV).
Adrénaline (épinéphrine)
Preuves : Recommandation de classe IIb
- Alternative puissante en cas de choc associé. Doit être administrée sur une voie centrale de préférence ou une voie périphérique de gros calibre (risque de nécrose cutanée).
- Peut être titrée pour obtenir une fréquence cardiaque > 60 bpm et une pression artérielle systolique > 90 mmHg.
Stimulateur cardiaque temporaire
Stimulateur transcutané
Données probantes : Recommandation de classe I
La stimulation transcutanée (TCP) est une mesure de sauvetage temporaire. Elle ne doit pas être retardée si le patient est instable.
- C’est la méthode la plus rapide à mettre en œuvre.
- Indications prioritaires : Bloc AV 2 Mobitz type 2, bloc AV 3 complet, bradycardie symptomatique réfractaire aux médicaments.
Sédation et analgésie (Confort du patient)
La stimulation transcutanée provoque une contraction vigoureuse des muscles pectoraux et intercostaux, ce qui est douloureux. Chez un patient conscient, une sédation procédurale est indispensable :
- Analgésie : Morphine ou Fentanyl IV titrés.
- Sédation : Midazolam (1-2 mg IV) ou, si le patient est intubé, propofol.
- L’objectif est d’obtenir un patient calme et soulagé tout en maintenant une hémodynamique stable.
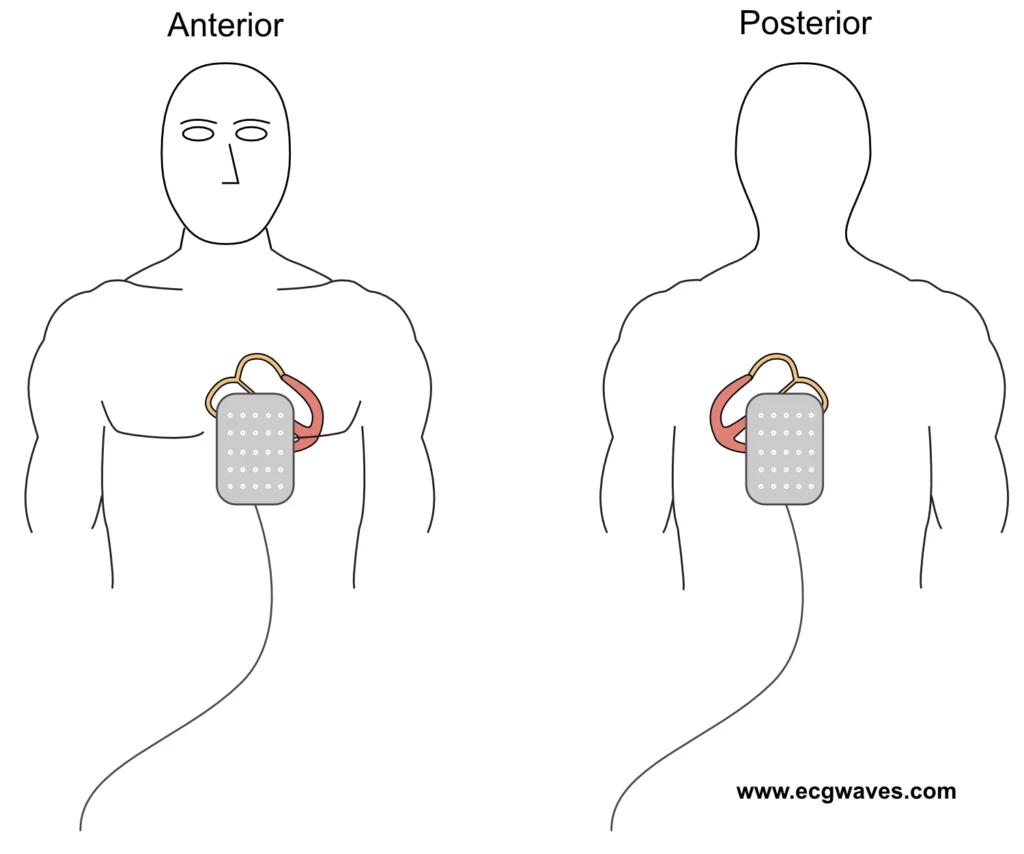
Procédure technique de stimulation transcutanée
- Positionnement des électrodes : La position antéro-postérieure (une électrode sur le précordium gauche, l’autre dans le dos sous l’omoplate gauche) est préférable car elle réduit l’impédance transthoracique et améliore la capture (Figure 4). La position antéro-latérale est une alternative.
- Réglages initiaux : Mode « Demand » (sentinelle) ou « Fixed » (asynchrone). Fréquence 60-70 bpm. Courant à 0 mA.
- Recherche du seuil de capture (Threshold) :
- Augmenter progressivement l’intensité (mA).
- Observer l’ECG : un complexe QRS large doit apparaître immédiatement après chaque pic de stimulation. C’est la capture électrique.
- Vérifier le pouls (fémoral ou radial droit) : il doit être synchrone avec la stimulation. C’est la capture mécanique. Attention : les secousses musculaires ne garantissent pas un débit cardiaque.
- Réglage final : Fixer l’intensité à 10-20 mA au-dessus du seuil de capture (marge de sécurité).
Stimulation transveineuse (Sonde d’entraînement électrosystolique – SEES)
- Indiquée si la bradycardie persiste, si la stimulation transcutanée est inefficace ou mal tolérée, et en attente d’un stimulateur définitif.
- Accès vasculaire : La voie jugulaire interne droite est privilégiée (trajet direct vers le ventricule droit). La voie fémorale est rapide mais comporte un risque infectieux plus élevé et limite la mobilité.
- La sonde est montée sous guidage fluoroscopique (amplificateur de brillance) ou échocardiographique jusqu’à l’apex du ventricule droit.
- Complications potentielles : Perforation ventriculaire (tamponnade), pneumothorax (lors de la ponction), déplacement de sonde, infection.
Traitement à long terme : Stimulation cardiaque définitive
Le traitement à long terme des blocs AV repose sur l’implantation d’un stimulateur cardiaque (pacemaker). La décision dépend du type de bloc, de la présence de symptômes et de la réversibilité de la cause. Les recommandations actuelles (ESC 2021) préconisent :
1. Bloc AV du premier degré et Bloc AV du second degré Mobitz I (Wenckebach)
- Asymptomatique : Aucun traitement n’est généralement requis. Une surveillance clinique et ECG annuelle est recommandée.
- Symptomatique : Si les symptômes (syncope, pré-syncope, dyspnée d’effort) sont clairement corrélés au bloc (syndrome du pacemaker naturel) ou si l’intervalle PR est très long (> 300 ms) provoquant une hémodynamique défavorable, l’implantation d’un stimulateur cardiaque est indiquée (Classe IIa).
- Étude électrophysiologique : Peut être nécessaire pour localiser le siège du bloc. Un bloc infra-hisien justifie l’implantation d’un pacemaker même si le patient est peu symptomatique, en raison du risque d’évolution vers un bloc complet.
2. Bloc AV du second degré Mobitz II et Bloc AV du troisième degré (Complet)
- Indication formelle (Classe I) : L’implantation d’un stimulateur cardiaque est recommandée chez tous les patients atteints de bloc AV Mobitz II ou de bloc AV du troisième degré, qu’ils soient symptomatiques ou non, sauf si une cause réversible et transitoire est identifiée (ex: intoxication médicamenteuse, Lyme traité).
- Raisonnement : Ces blocs présentent un risque élevé de progression vers l’asystolie et la mort subite cardiaque. Le rythme d’échappement est souvent lent, instable et large (origine ventriculaire).
Situations particulières
- Maladies neuromusculaires : Chez les patients atteints de dystrophie myotonique (Steinert) ou de syndrome de Kearns-Sayre, l’implantation d’un pacemaker est souvent indiquée dès l’apparition d’un BAV 1 ou d’un bloc de branche, en raison de la progression rapide et imprévisible des troubles de conduction.
- Post-Infarctus : Un bloc AV persistant > 5-7 jours après un infarctus du myocarde est une indication de stimulation définitive.
Choix du mode de stimulation
Le choix du dispositif dépend de la fonction sinusale et ventriculaire :
- Stimulateur double chambre (DDD) : Privilégié pour maintenir la synchronisation auriculo-ventriculaire. Une sonde est placée dans l’oreillette droite et une dans le ventricule droit.
- Stimulateur mono-chambre (VVI) : Réservé aux patients en fibrillation auriculaire permanente (où la stimulation auriculaire est inutile).
- Resynchronisation cardiaque (CRT) : Indiquée si le patient présente également une insuffisance cardiaque avec fraction d’éjection réduite (FEVG ≤ 35%) et des QRS larges, afin de stimuler les deux ventricules.
- Stimulateurs sans sonde (Leadless) : Option pour les patients à haut risque infectieux ou sans accès veineux supérieur.
Articles connexes